- کرج-خیابان بهشتی-بین هلال احمر و دارایی-جنب شهر کتاب-مجتمع پزشکان نور-طبقه اول- واحد 4
- 34498112(026)
- info@drrafie.com
نقش سلول های بنیادی در دندانپزشکی

آیا ایمپلنت دندانی برای کودکان بی خطر است؟
21 اسفند ماه 1401
آیا کارهای دندانپزشکی می توانند باعث سرگیجه شوند؟
26 فروردین ماه 1402در این نوشته می خوانید:
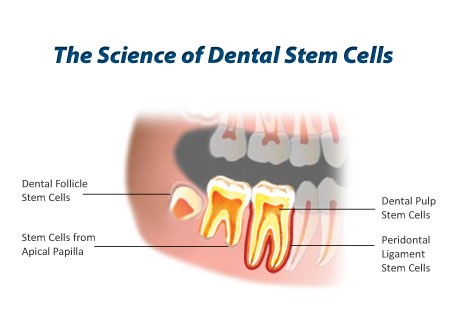
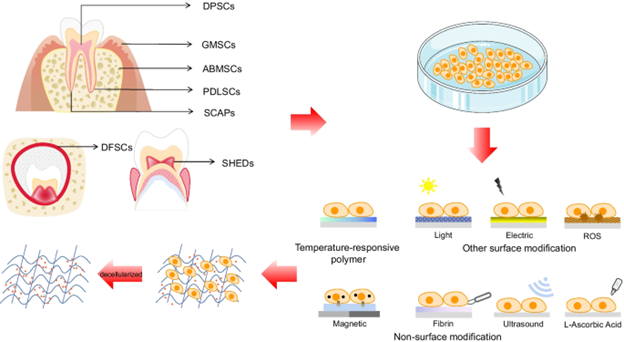
پنج منبع اصلی سلول های بنیادی با منشاء دندانی وجود دارند: سلول های بنیادی پالپ دندان های دائمی و دندان های شیری، پاپیلای آپیکال، الیاف پریودنتال و فولیکول دندان. این سلول ها برای درمان پریودنتیت، ترمیم استخوان، بازسازی پالپ پس از نکروز و همچنین رشد دندان های جدید مورد مطالعه قرار گرفته اند و اینطور نتیجه گیری شده است که سلول های بنیادی با منشأ دندانی جایگزین جالبی برای تحقیق و کاربرد در درمان های ترمیمی در دندانپزشکی هستند.
سلول بنیادی چیست؟
سلول های بنیادی سلول های تمایز نیافته با قابلیت خود- نوسازی و ظرفیت تمایز یافتن به انواع سلول های تخصصی هستند. با توجه به منشأ، آنها را می توان به عنوان سلول های بنیادی جنینی (ESC ها) و سلول های بنیادی بالغ (ASC ها) طبقه بندی کرد. سلول های بنیادی جنینی ESC ها از توده سلولی داخلی بلاستوسیست مشتق شده اند و همه انواع سلول ها را تشکیل می دهند، که از سه لایه نطفه مشتق شده اند، و بنابراین پر توان هستند. زیگوت و سلول های مشتق شده از دو تقسیم سلولی اول، ابتدایی ترین سلول ها (سلول های تمام توان totipotent) را تشکیل می دهند که قادر به تشکیل جنین و ضمیمه های جنینی (مانند جفت، غشاء آمنیوتیک و غیره) هستند.
ASC ها در تعدادی از بافت های پس از تولد وجود دارند و مسئول تجدید بافت طبیعی و همچنین بازسازی و بهبودی پس از آسیب هستند. با توجه به توانایی خود- نوسازی و متمایز شدن به سلول هایی که در سراسر بدن یافت می شوند، علاقه زیادی به استفاده از سلول های بنیادی برای بازسازی بافت های آسیب دیده و همچنین گسترش ایمپلنت های مهندسی- بافت و اندام های هیبریدی- زیستی به منظور احیاء عملکرد بافت وجود دارد. استفاده از ASC ها در تحقیقات پزشکی بازسازی کننده و مهندسی بافت در مقایسه با ASC ها دارای مزایای مهمی است، زیرا هیچ گونه عارضه اخلاقی ندارد و روند تمایز این سلول ها بهتر کنترل می شود.
سلول های بنیادی مزانشیمی (MSC ها) سلول های ASC هستند، و نخستین بار در سال 1966 توصیف شدند. از آن زمان، علاقه بالینی و بیولوژیکی به سلول های بنیادی مزانشیمی افزایش یافته است و کمیته سلول های بنیادی مزانشیمی انجمن بین المللی برای سلول درمانی، یک معیار حداقلی را برای شناسایی این سلول ها پیشنهاد کرده است: چسبندگی به سطوح کشت پلاستیک، پتانسیل تمایز استخوان زایی، چربی زایی و غضروف زایی در شرایط آزمایشگاهی و همچنین بیان آنتی ژن های سطحی CD73، CD90، و CD105 و عدم بیان نشانگرهای خونساز و اندوتلیال CD14 یا CD11b، CD34، CD45، CD79alpha یا CD19 و آنتی ژن لکوسیت انسانی- DR.
سلول های بنیادی مزانشیمی را می توان از مکان های مختلفی مانند مغز استخوان، بند ناف، جفت، بافت چربی و دندان جدا کرد. از آنجا که سلول های بنیادی دندانی (DSC ها) به راحتی به دست می آیند و پتانسیل تمایز زیادی را ارائه می دهند، علاقه روز افزونی به استفاده از آنها در پزشکی بازسازی کننده برای درمان بیماری های مختلف انسانی وجود دارد.
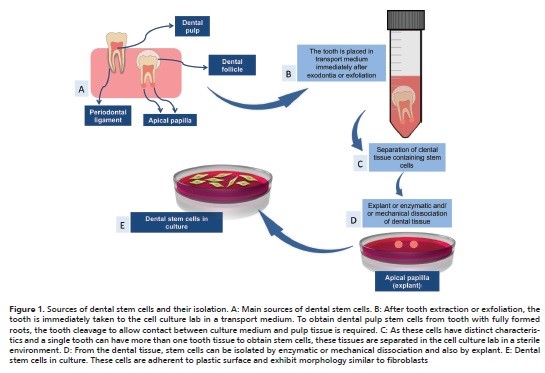
در بافت های دندانی پس از تولد انسان، پنج منبع اصلی DSC شناسایی شده اند: سلول های بنیادی پالپ دندان (DPSC ها)، سلول بنیادی از دندان های شیری افتاده انسان (SHED ها)، سلول بنیادی لیگامان پریودنتال (PDLSC ها)، سلول بنیادی فولیکول دندان (DFSC ها)، و سلول های بنیادی از پاپیلای آپیکال (SCAP ها). صرف نظر از بافت دندانی منشأ، DSC ها را می توان با جداسازی بافت به صورت آنزیمی و یا مکانیکی، یا همچنین با ریز نمونه جدا کرد. پس از تفکیک آنزیمی و یا مکانیکی، سلول ها در محیط کشت قرار می گیرند تا روی فلاسک ها یا ظروف پلاستیکی رشد کنند. در روش ریز نمونه، بافت دندانی روی سطح پلاستیکی قرار می گیرد و سلول ها با چسبیدن به فلاسک ها یا ظروف کشت از قطعه بافت خارج می شوند.
خواص خاص، مانند پتانسیل تکثیر و تمایز، در میان DSC ها کمی متفاوت است. بنابراین، هدف این مقاله بررسی تحقیقات گذشته در مورد DSC ها و کاربرد آنها در دندانپزشکی است.
انواع سلول های بنیادی استخراج شده از دندان ها
سلول های بنیادی پالپ دندان
DPSC ها ابتدا از دندان های مولر سوم انسان جدا شدند. این سلول ها نشانگرهای سطحی مشابه سلول های بنیادی مزانشیمی مانند CD73، CD90، CD105 را بیان می کنند و برای CD14، CD34، و CD45 منفی هستند.
درون حفره پالپ، DPSC ها غیر فعال هستند، و پس از آسیب فعال می شوند. هنگامی که آسیب به عاج رخ می دهد، این سلول ها به ناحیه آسیب دیده مهاجرت می کنند، تکثیر می شوند و قادر هستند به شکل سلول های استئوبلاست- مانند تمایز پیدا کنند تا عاج ترمیمی را تشکیل دهند. در شرایط آزمایشگاهی، این سلول ها ظرفیت تمایز پیدا کردن به استئوبلاست ها، چربی ها، کندروبلاست ها، ادنتوبلاست ها، و سلول های عضلانی، سلول های عصبی، سلول های اندوتلیال، سلول های کبدی و ملانوسیت ها را دارند.
سلول های بنیادی از دندان های شیری افتاده انسان
SHED ها در شرایط آزمایشگاهی قادر به متمایز شدن به سلول های چربی، کندروبلاست ها، استئوبلاست ها، ادنتوبلاست ها و سلول های عضلانی هستند. علاوه بر این، آنها همچنین قادر به متمایز شدن به رده های سلولی عصبی هستند. در داخل بدن، SHED ها مستقیماً به سلول های استخوانی متمایز نمی شوند، اما باعث ایجاد استخوان می شوند و همچنین به فرآیند رگ زایی کمک می کنند.
SHED ها در مقایسه با DPSC ها دارای نرخ تکثیر سلولی بالاتری هستند، که باعث می شود زمان دو برابر شدن جمعیت آنها کوتاه تر و پتانسیل کلونوژنیک آنها افزایش یابد. از نظر بیان نشانگرهای سطحی، این دو نوع سلول شبیه یکدیگر هستند، برای نشانگرهای مزانشیمی مثبت و برای نشانگرهای خونساز منفی هستند.
سلول های بنیادی الیاف پریودنتال
الیاف پریودنتال یک بافت همبند است که در میان دیگر انواع سلول ها، از PDLSC ها تشکیل شده است، که برای اولین بار از دندان های مولر سوم کشیده شده انسان جدا شد.
PDLSC ها ظرفیت خود- بازسازی را از خود نشان می دهند و نشانگرهای سطح سلولی شبیه به سلول های بنیادی مزانشیمی مشتق از مغز استخوان را بیان می کنند. آنها قادر هستند در شرایط آزمایشگاهی به استئوبلاست ها، ادنتوبلاست ها، سلول های چربی، سلول های عصبی، سمنتوبلاست ها و کندروبلاست ها متمایز شوند.
سلول های بنیادی از پاپیلای آپیکال
SCAP ها ابتدا از دندان های مولر سوم و دندان های پیشین خوکی جدا شدند و در سال 2008 از انسان به دست آمدند. SCAP ها STRO1، CD24، CD29، CD73، CD90، CD105، CD106، CD146، Cd166، آلکالین فسفات ها (ALP) را نشان می دهند، و نشانگرهای خونساز و اندوتلیال (CD14، CD34، و CD45) را نشان نمی دهند. در بین این نشانگرها، CD24 مختص SCAP است، زیرا در سایر DSC ها یافت نشد. علاوه بر این، این سلول ها نشانگرهای عصبی را نیز بیان می کنند.
SCAP ها در شرایط آزمایشگاهی به استئوبلاست ها، آدیپوسیت ها و ادونتوبلاست ها متمایز می شوند، اما پتانسیل تمایز غضروفی نشان داده نشده است. هنگامی که با چارچوب هیدروکسی آپاتیت همراه شد و در موش های با نقص ایمنی کاشته شد، تشکیل بافت معدنی (مانند استخوان و عاج- مانند) پیدا شد. علاوه بر این، این سلول ها در مقایسه با DPSC ها به طور قابل توجهی دارای پتانسیل تکثیر و کانی سازی هستند.
سلول های بنیادی فولیکول دندانی
فولیکول دندانی یک بافت همبند سست است که تاج دندان های نروییده را احاطه می کند. منشاء آن سمنتوم ریشه دندان، الیاف پریودنتال و استخوان آلوئولار در طول روند تولید ریشه است، و روند رویش دندان را هماهنگ می کند.
DFSC ها اولین بار از دندان های مولر سوم انسان به دست آمدند که مشخصه اصلی آنها خود- نوسازی، پتانسیل کلونوژنیک و تمایز استخوان سازی را نشان دادند. DFSC نشانگرهای سطح مزانشیمی را بیان می کند و برای نشانگرهای خونساز منفی است. این سلول ها در شرایط آزمایشگاهی به شکل سمنوبلاست ها، سلول های چربی و سلول های دودمان عصبی متمایز می شوند. مطالعات اندکی قادر به متمایز شدن به شکل غضروف بودند. این مطالعات نشان می دهند که DFSC ها بسته به مرحله رشد دندانی، در توانایی ایجاد تمایز متفاوت هستند. DFSC ها همچنین ناهمگونی را در سرعت تکثیر سلولی نشان می دهند.
کاربردهای مختلف سلول های بنیادی در دندانپزشکی
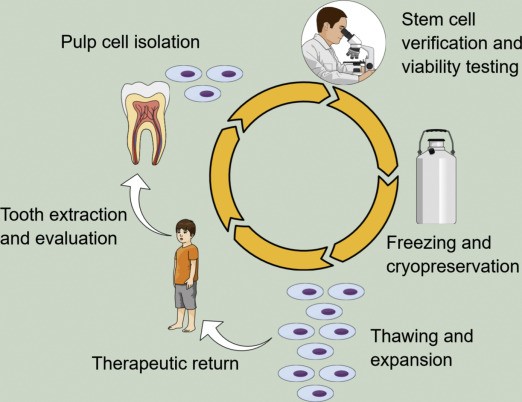
سلول های DSC سلول هایی با قدرت تکثیر بالا و چند توان هستند و می توانند متمایز شده و به انواع مختلف سلول ها درآیند. بنابراین علاقه روز افزونی به درک بهتر کاربردهای بالقوه و بالینی آنها وجود دارد. بعلاوه، استفاده از این سلول ها در پزشکی و دندانپزشکی به دلیل بدست آوردن آسان آنها پیشنهاد شده است (جداسازی از دندان های دائمی که با کشیدن و یا دندان های شیری طبیعی افتاده). به همین دلایل، در سراسر دنیا بانک هایی ایجاد شده اند. در برزیل، آژانس ملی مراقبت سلامت، ذخیره سازی SC های با منشأ خون بند ناف و جفت و همچنین SHED ها را به صورت خصوصی مدیریت می کند. در حال حاضر، بانک های سلولی خصوصی، خدمات جمع آوری و ذخیره سازی SC ها بدون قول انجام درمان برای هیچ بیماری ارائه می دهند.
DSC ها برای بازسازی بافت ها و اندام های مختلف مانند استخوان ها، سیستم عروقی، کبد، پانکراس و قرنیه مورد مطالعه قرار گرفته اند. در دندانپزشکی، DSC ها برای درمان پریودنتیت، ترمیم مشکلات استخوان فک و صورت، بازسازی پالپ پس از نکروز و همچنین رشد دندان های جدید مورد مطالعه قرار گرفته اند.
استفاده از سلول های بنیادی دندانی برای درمان پریودنتیت
پریودنتیت یک بیماری التهابی است که باعث آسیب در سمنتوم، الیاف پریودنتال و استخوان آلوئولار می شود. در حال حاضر هیچ درمان پریودنتالی وجود ندارد که ناحیه اصلاح شده و بافت پریودنتال از دست رفته را به یک ساختار طبیعی و عملکردی بازسازی کند. از آنجا که PDLSC ها می توانند به استئوبلاست ها و سمنوبلاست ها متمایز شوند و باعث ایجاد بافت در اطراف سطح ایمپلنت های دندانی شوند، در مطالعات آزمایشگاهی این سلول ها همراه با چارچوب های داخل مدل های حیوانی با نقص ایمنی پیوند زده شدند و بازسازی بافت پریودنتال را نشان دادند. در انسان ها، ترمیم ساختارهایی که تحت تأثیر بیماری پریودنتال قرار گرفته اند امکان پذیر است.
پس از استفاده از PDLSC ها بهبود قابل توجهی را در ناحیه آسیب دیده بدست آوردند، اما تنها سه بیمار تحت درمان قرار گرفتند. در مطالعه اخیر که روی 30 بیمار انجام شد نشان داد که استفاده از این سلول ها در نواحی پریودنتال ایمن بوده و عوارض جانبی قابل توجهی ایجاد نمی کند. بنابراین، استفاده از DPSC ها برای بازسازی تحلیل استخوان ناشی از بیماری پریودنتال ممکن است از نظر بالینی مرتبط باشد. بنابراین استفاده از جمعیت های مختلف DSC ها در درمان بیماری پریودنتال می تواند رویکرد جالبی باشد.
استفاده از سلول های بنیادی دندان برای بازسازی استخوان
همانطور که قبلا اشاره شد DPSC ها نه تنها برای اتحلیل استخوان ناشی از بیماری پریودنتال، بلکه برای بازسازی استخوان های فک و صورت نیز مورد مطالعه قرار گرفته اند. در یک مطالعه، DPSC های اتولوگ همراه با یک چارچوب کلاژن را برای ترمیم نقایص استخوان آلوئولار در پی کشیدن دندان های مولر سوم نهفته در هفت بیمار را پیوند زدند و پس از سه ماه، نواحی بازسازی شده استخوان وجود داشتند. سه سال پس از پیوند، ناحیه پیوند شده از استخوان فشرده یکنواخت عروقی تشکیل شده بود، در حالی که ماتریکس استخوان از نظر بافت شناسی با استخوان آلوئولار طبیعی متفاوت بود. علیرغم تفاوت بافت شناسی، از نظر عملکرد دندان و جویدن هیچ تفاوتی وجود نداشت. محققان معتقدند که فرآیند تمایز CTP ها بیشتر می تواند تحت تأثیر محل منشأ سلول ها قرار بگیرد تا سیگنال های ارسال شده توسط سلول های نزدیک ناحیه تحت درمان.
استفاده از سلول های بنیادی دندان برای بازسازی پالپ
پالپ دندان نقش های متعددی در هموستاز دندان ایفا می کند و حفظ بافت پالپ برای ماندگاری آن مهم است. پس از درمان اندودونتیک، پالپ دندان با مواد معدنی جایگزین می شود و حیات دندان از بین می رود و احتمال شکستگی آن بیشتر می شود. بنابراین، مطالعاتی برای جستجوی یک استراتژی مؤثر برای بازسازی پالپ پس از درمان ریشه انجام شده اند. در حال حاضر، دو استراتژی مورد بررسی قرار گرفته اند: پیوند اتولوگ DPSC ها همراه با چارچوب ها و رگ سازی مجدد کانال پالپ، که سلول های بنیادی مزانشیمی را به محل آسیب جذب می کند. با این حال، تجزیه و تحلیل بافت شناسی پس از رگ سازی مجدد کانال ریشه و محفظه پالپ نشان می دهد که هیچ بافتی شبیه به پالپ تشکیل نشده است.
استفاده از سلول های بنیادی دندان برای تشکیل دندان های جدید
رشد یک دندان توسط چندین فاکتور رشد و فعل و انفعالات پیچیده ای تعیین می شود که منجر به تغییرات سلول های زایای دندان می شوند و منجر به تمایز سلولی می شوند. تلاش های زیادی برای ایجاد دندان جدید از سلول های DSC صورت گرفته است. پس از پیوند زیر جلدی سلول های DPSC و SHED در سطح پشتی موش ها و خرگوش های دارای نقص ایمنی، عاج تخصصی تولید شد که متشکل از سلول های ادنتوبلاست- مانند بود که بافت بینابینی مشابه پالپ دندان را احاطه کرده بودند. توانایی PDLSCها را برای تشکیل سمنتوم در داخل بدن پس از پیوند در پشت موش های دارای نقص ایمنی نشان داده شد.
SCAP ها به طور فعال در روند تولید ریشه شرکت می کنند و همراه با سلول های PDLSC می توانند الیاف ریشه و پریودنتال را تشکیل دهند. ترکیب سلول های SCAP و PDLSC در یک چارچوب نشان داده شد که باعث شکل گیری ساختاری مشابه تاج دندان می شود که قادر به مقاومت در برابر ضربه ناشی از جویدن است. در یک مطالعه، اولین دندان مولر از موش های پنج هفته کشیده شد و پس از سه هفته، سلول های بنیادی زایای دندان درون استخوان آلوئولار واقع در ناحیه ای پیوند زده شد که قبلاً از آن دندان کشیده شده بود. محصول مهندسی- زیستی بدست آمده، یک دندان کاربردی با ساختار طبیعی، با پاسخ کافی به درد و استرس مکانیکی بود.
نتیجه گیری
در حال حاضر، استفاده از DSC ها تنها در تحقیقات علمی انجام می شود، اما اعتقاد بر این است که در آینده ای نزدیک، این فرایند به واقعیت تبدیل می شود، که نشان دهنده پیشرفت بزرگی در دندانپزشکی خواهد بود. مطالعات بیشتر در مورد مکانیسم ها و کاربردهای تمایز DSC ها برای استفاده از این سلول ها در دندانپزشکی معمولی مورد نیاز هستند. ایجاد بانک های عمومی DSC برای تحقیق، گام مهمی برای این امر است.